Behandeling van nie-genesende beenwonde by diabetes
Mense met diabetes moet versigtig wees om nie die vel, veral op hul voete, te beskadig nie. Dit is te danke aan swak wondgenesing, wat 'n kenmerkende kenmerk van hierdie siekte is.
Purulente wonde is 'n groot gevaar by diabetes mellitus: die genesingsproses is lank en moeilik om te behandel.
Dit is te wyte aan die feit dat die immuniteit van 'n diabeet verminder word en die liggaam nie die inflammatoriese proses en die uitdroging van die vel kan weerstaan nie. Aan die begin begin die wond genees, dan kraak hy weer, 'n infeksie beland, en dit begin versmoor.
Die herstelproses word voorkom deur swelling van die bene, gereeld met hierdie siekte. Daarbenewens kan 'n wond wat elders geleë is geïmmobiliseer word, maar met bene is dit baie moeilik om te doen.
Diabetes is 'n siekte wat gekenmerk word deur 'n langdurige toename in bloedsuiker, wat 'n negatiewe uitwerking op die toestand van die liggaam as geheel het, en veral op die toestand van klein vate, wat lei tot 'n toename in die deurlaatbaarheid daarvan en dit vernietig.
Dit is te wyte aan die agteruitgang van die bloedsomloop (veral in die onderste ledemate) en die voorkoms van probleme met die verskaffing van voedingstowwe aan velselle.

Dit is hierdie prosesse wat die oorsaak is van die voorkoms van wonde wat nie lank genees nie. As u nie betyds met die behandeling begin nie, is dit moontlik om wonde aan die bene te omskep in fokus van ernstige aansteeklike ontsteking.
Gelanseerde wonde kan lei tot gangreen en gevolglike amputasie, asook tot komplikasies soos osteomiëlitis en flegmon.
Dit veroorsaak die vernietiging van senuwee-eindpunte, wat lei tot 'n skending van die sensitiwiteit van die vel, veral op die bene. Die senuwee-eindes wat verantwoordelik is vir die uitskeidingsfunksies van die vel, sterf ook, waardeur dit droog word en baie sleg genees. Die vel breek gereeld, wat infeksie op die maklike manier deur krake veroorsaak.
 'N Persoon kan per ongeluk sy been beseer en dit nie eers agterkom sonder om die wond betyds te behandel nie (byvoorbeeld om 'n koring te vryf of homself te beseer terwyl hy kaalvoet loop). Die rede hiervoor is 'n skending van pyngevoeligheid wat veroorsaak word deur skade aan senuwee-eindpunte.
'N Persoon kan per ongeluk sy been beseer en dit nie eers agterkom sonder om die wond betyds te behandel nie (byvoorbeeld om 'n koring te vryf of homself te beseer terwyl hy kaalvoet loop). Die rede hiervoor is 'n skending van pyngevoeligheid wat veroorsaak word deur skade aan senuwee-eindpunte.
Dit blyk dat die diabeet nie die probleme van sy eie bene opmerk nie, aangesien hy nie ongemak ervaar as gevolg van 'n verswakte sensasie nie, die wond nie sien nie as gevolg van 'n verminderde visie en dit nie kan ondersoek nie weens vetsug, wat algemeen by hierdie siekte voorkom.
As die wond binne 'n paar dae nie genees nie, kan dit 'n ulkus word. Vir diabetes is diabetiese voetsindroom kenmerkend, dit wil sê, nie-genesende beenwonde.
Wat moet u behandel?
Elke persoon wat aan suikersiekte ly, moet die toestand van hul vel monitor en 'n dokter raadpleeg indien enige gebreke voorkom, aangesien dit baie moeilik is om 'n besmette wond te behandel.
 Vinnige genesing van die vel dra by tot die regte voeding met 'n voldoende hoeveelheid vitamiene.
Vinnige genesing van die vel dra by tot die regte voeding met 'n voldoende hoeveelheid vitamiene.
Dokters beveel aan dat die volgende produkte in die daaglikse dieet ingesluit word tydens die behandeling van wonde: vis, vleis, lewer, neute, eiers, hawermout, sowel as vars vrugte en groente.

Enige wond in 'n diabeet moet behandel word met 'n antiseptikum.
As die pasiënt koors het, is die beseerde area seer, geswel en rooi, die wond versmoor en genees nie, moet salf met antibiotika bygevoeg word, wat terselfdertyd vog uit die wonde trek (Levomekol, Levosin en ander).
Gewoonlik word 'n kursus antibiotika en vitamiene voorgeskryf (groep B en C). Om die velvoeding tydens weefselgenesing te verbeter, word methyluracil- en solcoseryl-salwe gebruik, sowel as olierige-gebaseerde salf (Trofodermin).
Vir sametrekking en epiteel (oorgroei) van die wond is dit nodig om optimale toestande te skep. Dit moet skoongemaak word van mikroörganismes, dooie weefsel en vreemde liggame. Waterstofperoksied en jodofore kan die genesing net vererger.
Die beste manier om skoon te maak, is om die wonde te was met 'n eenvoudige steriele soutoplossing. Die gebruik van plaaslike baddens met 'n onstuimige beweging van water daarin, kan aanbeveel word vir pasiënte met maagsere.
As bogenoemde metodes nie die verwagte resultate lewer nie, kan die verwydering van nekrose deur middel van uitsnyding die enigste metode wees om lang genesende wonde skoon te maak.
Behandeling met volksmiddels
Met die behandeling van beserings by 'n suikersiekte sal tradisionele medisyne help.

Blare van klandine. Dit is beter om vars te gebruik, maar droë is ook geskik; eers moet dit gestoom word. Blare moet aan 'n wond of ulkus gebind word.
Die wortels van beeste en kelder. U moet 'n mengsel van gekneusde wortels van celandine (20 gram), burdock (30 gram) en sonneblomolie (100 ml) maak. Kook vir 15 minute oor lae hitte en soteer. Smeer wonde wat 'n week 2-3 keer per dag nie gesond word nie.
Vars komkommersap. Komkommer sap het 'n baie sterk antimikrobiese effek. Hulle moet purulente wonde smeer en ook 'n paar uur lank kompresse daaruit maak. As die wond met sap skoongemaak word, moet u die middele wat deur u dokter voorgeskryf is, gebruik.
Voorkoming
As profilakse en behandeling van diabetiese neuropatieë en angiopatie word gewoonlik antioksidantmedisyne, soos Glucberry, geneem. Die doel daarvan is om skade aan bloedvate te voorkom, die toestand van senuwees te verbeter en te verbeter.
Om die voorkoms van wonde en maagsere wat nie genees nie te vermy, moet u die reëls volg:
- Moenie kaalvoet loop en skoene voor skoene versigtig inspekteer nie.
 Ondersoek u bene daagliks om beserings op te spoor.
Ondersoek u bene daagliks om beserings op te spoor.- Was voete elke dag met nie-droë velprodukte.
- Hou op met rook, want nikotien belemmer die bloedsomloop, en dit bemoeilik die proses van selregenerasie en genesing van purulente wonde.
- Neem veiligheidsmaatreëls in ag wanneer u 'n kaggel, verkoeler of verwarmingsplaat gebruik om uself nie te verbrand nie.
- In ysige weer is dit noodsaaklik om u skoene warm te maak en nie langer as 20 minute op straat te bly nie.
- Moenie skoene met springbokke tussen die tone gebruik nie.
- Dra verskillende pare skoene en wissel dit af.
- Moet nie die graan, vratte en koring van die vel verwyder nie.
- Gebruik slegs gemaklike skoene en linne wat die vel nie styf maak met nate wat vryf nie en rekkies nie.
Dit is nie nodig om lank te bad of te bad nie, want onder die invloed van die water raak die vel los en swel, wat die risiko vir beserings verhoog.
U mag nie Vaseline en enige produkte gebaseer op minerale olies gebruik om die vel sag te maak nie, aangesien dit nie deur die vel opgeneem word nie.
As die vel baie droog word, moet u 'n geneesheer raadpleeg wat hipotoniese medisyne sal voorskryf sonder betablokkers wat die uitskeidingsfunksie van die vel versteur.
Enige, selfs die geringste wonde op die vel, moet behandel word. Die beste oplossing is om 'n spesialis te raadpleeg wat die situasie objektief beoordeel en voldoende behandeling bied.

Opmerkings en resensies
My ma, S.D., vryf 'n toon teen haar been. 'N Klein wond het so 'n groot wond gemaak dat die chirurg gesê het dat hy waarskynlik die vinger sal moet amputeer. Ons het besluit om tot die laaste vinger te veg, net om dit te red. En nou, 6,5 maande later, het ons seun genees. as wat ons hom behandel het. Eers het ons die wond met 'n Dikasan-oplossing behandel, en daarna is die antibiotikum Ceftriaxone op die wond self gegiet. Dit was die enigste ding wat gehelp het
Welgedaan, dit het nie opgegee nie. Probeer om nie u voete te vryf nie - maak seker dat u spesiale skoene vir medies koop, medies!
Dag 5: die tone genees nie. Bietjie beseer. Die dokter het Baneocin aangeraai, maar help niks. Sê my wat ek moet doen. En dit alles as gevolg van diabetes, miskien sal iemand raad gee.
Baneocin is 'n goeie antibiotikum, maar dit kan nie die genesing beïnvloed nie. Het u al die Eplan-salf probeer?
Nee, het nie probeer nie.
My ma het wonde aan haar tone wat nie 'n maand lank genees het nie, wat kan u adviseer, sy is baie bekommerd oor die pyn, sy het 'n operasie ondergaan op die gewrigte op haar been, maar om die een of ander rede genees die wond nie, haar suiker bereik soms 13. Ek vra u om my te help.
En wat van die Berberex-middel? Dit lyk asof die Amerikaners dit doen. Sy vriende het my baie geprys, miskien het iemand dit probeer?
Olga, waar het jy die dwelm Dikasan gekoop? Ek vra in apteke en niemand weet wat dit is nie.
Ek het Sulfargin vir 'n kind van skuur gebruik. Goeie produk met 'n aangename geur. Dit help redelik vinnig. U kan dit gebruik vir brandwonde, ek het 'n saak gehad.
Ek smeek u om hulp, aangesien die wond aan die sole, naby die vingers van die regtervoet, sedert Oktober 2014 nie genees nie. Daarna is sy geopereer, en na 2 maande is die groottoon van dieselfde voet geamputeer. Hy was ses maande in die hospitaal. Die diagnose is eers vasgestel: tipe 2-diabetes mellitus, gedekompenseer, diabetiese mikroangiopatie 3 eetlepels en neuropatie 4. Weekliks waargeneem by die dokter, tuisverbande met betodien en tyrosur (voorheen livomokol)
My ma het 'n half jaar lank 'n probleem met die enkelvoet van haar hondjie gehad, ons het nie dokter toe gegaan nie, het gedink dit sal weggaan en toe hy by die chirurg kom, het hy gesê dat hy met kaliumpermanganaat gewas moet word en haar na 'n kardioloog gestuur het, dit was ons reis ken hulp
Dekasan (dit is die Oekraïne, by ons is dit onwaarskynlik dat dit in apteke sal wees) - in Rusland - 41 roebels
analoë
Miramistin - 267 roebels.
Okomistin - 162 roebels.
Chloorheksidien - 14 roebels.
Hexicon - 44 roebels.
Goeie middag My pa het diabetes vir 19 jaar, het sy voet 'n jaar gelede seergemaak, die wond genees nie, endokrinoloë weier om na hom te kyk, hy het hoë suiker, help asb?
Dima, probeer oflomelied salf, en ook insulien aan die wond.
Hallo, my ma is al 15 jaar siek volgens die tweede soort insulien, dit hang van die voet af, die vinger kan nie genees nie, ons kan nie in die hospitaal gaan lê nie, alhoewel suiker toevallig is, sê dokters dat die eerste vinger genees word. Help met baie raad
Ek is 3 maande gelede deur 'n spinnekop gebyt. Ek het 'n fossa op my enkel gehad. Ek genees nie vantevore nie, hoewel ek nie siek geword het nie, maar nou seer dit in grootte. Ek weet nie wat om te behandel nie. Diabetes tipe 2 suiker tot 23
Probeer stellanien salf. Dit word ook aanbeveel vir die vinnige genesing van wonde by diabete. Lees oor salf op die internet. Ek het dit vandag vir my man (tipe 2 diabetes mellitus) gekoop op aanbeveling van 'n baie goeie dokter; my man het 'n paar dae gelede sy been in die land beseer, ons sal dit behandel. Sterkte aan almal, word gesond.
Met lang nie-genesende wonde beveel ek sterk aan dat chymopsin, veral diegene wat aan diabetes mellitus ly, baie help, sowel as purulente wonde, Stelanin Peg-salf, met skoon net Stelanin, dit is 'n innoverende behandelingsmetode, op die oomblik wat ons hierdie middels gebruik om baie diep beddings in 'n bedlêende pasiënt te behandel. , Ek wil net sulke pasiënte help. Ek wens vinnig herstel!
Oorsake van swak genesende beserings by diabetes
Met diabetes word senuwees en bloedvate baie aangetas. Die sensitiwiteit van die vel word skerp verminder of heeltemal afwesig. Die voeding van sagte weefsel en die verskaffing van suurstof is moeilik weens die vermindering van die bloedvate.
Dit alles lei tot onomkeerbare gevolge. Dikwels is dit die bene wat aangetas word, en daar ontwikkel lang genesende wonde. Daar is verskillende redes vir lang, nie genesende wonde aan die been met diabetes:
- Geringe skade aan die vel van die benewat nie gevoel word as gevolg van neuropatie nie (skade aan senuwee-eindpunte) en vir 'n geruime tyd ('n paar uur of dae) ongemerk kan raak. In hierdie geval dring die infeksie deur in die wond en vermeerder dit aktief in die afwesigheid van voldoende hulp en behandeling,
- Dra ongemaklike, onbehoorlike geselekteerde skoene. In hierdie geval ontstaan daar calluses. Daaglikse dra van sulke skoene beseer die bene, dra by tot nog groter ondervoeding,
- Verminderde liggaamsverdediging. Immuniteit teen die ontwikkeling van diabetes word verswak, dus kan die liggaam nie infeksie wat die wondoppervlak binnegedring het, beveg nie,
- Parenterale administrasie. As die reëls van asepties en antisepties nie nagekom word nie, genees die vel van die vel met 'n naald en genees dit nie vir 'n lang tyd nie
- Voetvrag (lang loop, stap, staan werk),
- Swak pedikuur (onhigiëniese toestande, vel trauma),
- Insekbyte en kamme.
Die belangrikste behandeling vir suiwer wonde in suikersiekte
Die behandeling van pasiënte met diabetes moet uitgebreid wees. Die waarneming word deur verskeie dokters uitgevoer: 'n chirurg en 'n endokrinoloog. Wondbehandeling vir diabetes bestaan uit die volgende aktiwiteite:
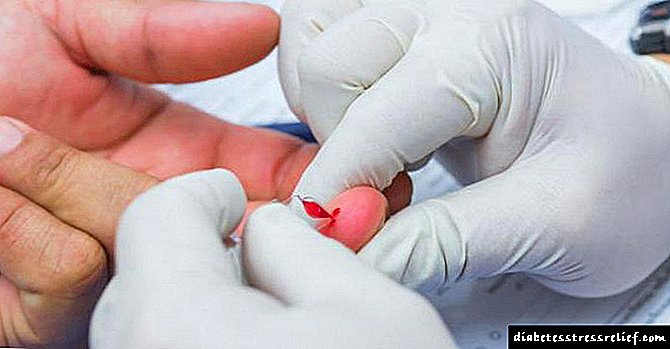
- Inspeksie en bepaling van die diepte van skade aan sagte weefsel. Meting van bloedglukose
- As bloedglukose skerp verhoog word, dan die regstelling van die onderliggende siekte. Die endokrinoloog vertel die dosis insulien,
- Primêre wondchirurgie dit word 1 keer na die behandeling van die pasiënt gemaak. Die wondoppervlak word met purifise inhoud met antiseptika gewas. Indien nodig, word nekrotiese weefsel uitgevoer,
- Wondverwerking 2 tot 4 keer per dag, wat die was van die wond met antiseptika insluit, die oppervlak droog word en antibakteriese, anti-inflammatoriese en wondgenesende salwe aanwend,
- Narkose. Salwe met pynstillende middels word voorgeskryf vir ernstige pyn, tabletpreparate en inspuitbare oplossings word gebruik. Gebruik in ernstige gevalle narkotiese middels,
- Versterking van immuniteit (immunostimulante en immunomodulators).
Vlak wonde kan op buitepasiënt behandel word. Met suppurasie en diep skade aan die sagte weefsel, word terapie in 'n hospitaal uitgevoer. In ernstige gevalle word chirurgie uitgevoer (byvoorbeeld amputasie van die tone of die hele voet, ensovoorts).
Genesende voetwonde
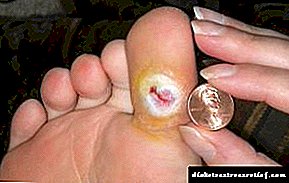
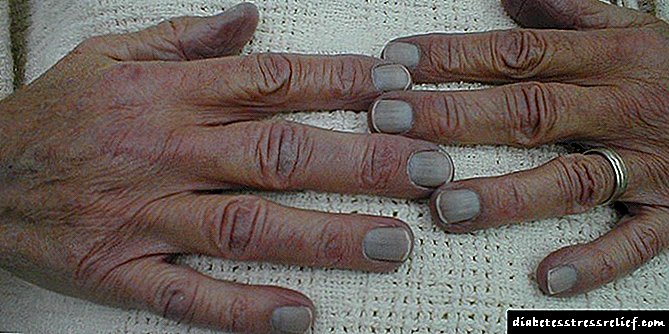
'N Nie-genesende beenwond in diabetes word gekenmerk deur volgende patologiese tekens:
- Rooiheid van die vel rondom die wond,
 Foto van 'n nie-genesende wond in diabetes
Foto van 'n nie-genesende wond in diabetes - Sagte weefsel swel,
- Plaaslike en algemene hipertermie (koors)
- Intense pyn
- Departement serus of purulent ekssudaat,
- Algemene agteruitgang
- Die wond is nie goed behandelbaar nie. Die wondoppervlak word langer as 'n week nat.
Die behandeling van beenwonde by suikersiekte moet deur 'n dokter gemonitor word. Hy sal 'n ondersoek doen, die toestand evalueer en besluit oor die behoefte aan hospitalisasie in 'n chirurgiese hospitaal. As die wond aan die been nie gesond word nie, moet die volgende gedoen word:
- Spoel die wond en die handvatsel af sy rande is antiseptika wat nie alkohol bevat nie (waterstofperoksied, Miramistin, Chlorhexidine en ander),
- Om die wond skoon te maak van purulente en nekrotiese massas,
- Gebruik antibakteriese middels in die vorm van salf, tablette en oplossings vir parenterale toediening,
- Wend wondgenesende salf aan wanneer die skadeoppervlak droog word.
Die duur van die behandeling van lang wonde aan die bene wat nie genees nie, is afsonderlik en wissel tussen 30 en 60 dae.
Neuropatiese komplikasies
Neuropatie is 'n skending van die sensitiwiteit van weefsels as gevolg van die dood van senuwee-eindpunte. By pasiënte kom hierdie toestand gereeld voor. Voorspellingsfaktore is:
- Uitsonderlike hoë bloedglukose
- Hoë bloeddruk
- Die teenwoordigheid van slegte gewoontes,
- Die teenwoordigheid van gepaardgaande siektes wat die immuunstelsel verder verswak.
Wonde wat voorkom teen die agtergrond van neuropatie word gekenmerk deur:
- Gebarste vel
- Maagsere in die aangetaste gebied,
- Voetweefsel word aangetas
- Die diepte van die wond bereik die spierweefsel en bene,
- Gebrek aan erge pyn as gevolg van verminderde sensitiwiteit.
Die hoeveelheid behandeling hang af van die erns van sagteweefselskade:
- Vir vlak krake en maagsere sonder suppurasie word kamferolie in terapie gebruik. Dit word op die wondoppervlak onder 'n verband aangebring.
- Met diep en / of aansteeklike wonde teen die agtergrond van neuropatie word antibakteriese en anti-inflammatoriese terapie uitgevoer.
- In ernstige gevalle ontwikkel gangreen, wat chirurgiese ingryping nood benodig. In hierdie geval is amputasie van die voet nodig. As behandeling nie uitgevoer word nie, versprei gangreen hoër op die been. As gevolg hiervan is hoë amputasie nodig.
Kenmerke van diabetiese voet
In diabetes is dit nodig om die toestand van die voete en onderste ledemate in die algemeen noukeurig te monitor. Aanvanklike simptome van die ontwikkeling van diabetiese voetsindroom: gevoelloosheid in die vel van die voete, brand en tinteling. Duidelike simptome van diabetiese voet:
- Ulseratiewe letsels van die voet, wat óf enkelvoudig óf veelvoudig kan wees. Hulle genees nie lank nie,
- Suppurasie van die wondoppervlak,
- Krake in die vel van die kalkagtige streek,
- Jeukerige vel
- Deformasie van die vorm van die voet, naamlik die kromming van die vingers, die voorkoms van keëls,
- Gereelde swamsiektes van die bene,
- Verkleuring van die spykerplate,
- Verandering in die spykerplate (verdikking, kromming), groei in sagte weefsel.
Met 'n diabetiese voet sterf sagteweefsel weg waarteen gangreen ontwikkel. Behandeling word uitgevoer met antibiotika van verskillende vorme, anti-inflammatoriese en antifungale middels.
Nekrotiese weefsel uitgesny. In ernstige gevalle word amputasie van die ledemaat op verskillende hoogtes uitgevoer. Daarom is dit nie die moeite werd om 'n beroep op 'n chirurg uit te stel nie.
Hoe om wonde in diabetes te behandel
Middels vir wondgenesing by diabetes mellitus het 'n ingewikkelde effek:
- Uitwissing van inflammasie,
- Droog die wondoppervlak,
- Eliminasie van bakteriële infeksie,
- Versnelling van metaboliese prosesse in die skadesone,
- wedergeboorte,
- Eliminasie van pyn.
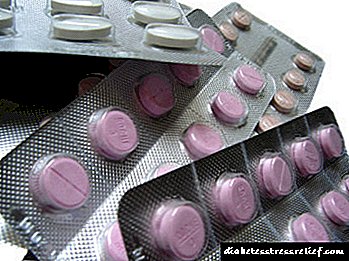
Salf vir wondgenesing by diabetes mellitus:
| Dwelmnaam | Genesende eienskappe | Metode van toediening |
| Salf Levomekol | Antibakteriese effek, eliminasie van inflammasie, verbetering van regeneratiewe prosesse in beskadigde weefsels | Salf word tydens suppurasie gebruik. Sy behou haar genesingsaktiwiteit selfs in die teenwoordigheid van pus. Die salf word toegedien op ulkusse en wonde tot 2 keer per dag onder 'n verband. |
| Vishnevsky salf | Wond ontsmetting, versnelde genesing | Voordat die salf aangebring word, moet die wond met antiseptiese middels skoongemaak word. Die salf word vir 9 - 10 uur onder 'n verband geplaas. Daarna verander die verband. |
| Solcoseryl salf | Regenerasie van beskadigde weefsels verbeter metaboliese prosesse in die wondarea | Salf word aan 'n skoongemaakte wond toegedien. |
| Ithyol salf | Antiseptiese effek op die wond, eliminasie van weefselontsteking, vermindering van pyn, regenerasie, verbetering van metaboliese prosesse. | Die salf word verskeie kere per dag op die wondoppervlak onder 'n verband aangebring. |
| Baneocin salf en poeier | Vernietiging van patogene bakterieë. | Salf en poeier word in die aktiewe fase van vermeerdering gebruik. Die middel word 2 tot 4 keer per dag streng op die wond toegedien. |
Om die genesing te verbeter, moet die pasiënt die dieet monitor en die vitamienkompleks wat deur die dokter voorgeskryf word, neem.
Die gebruik van tradisionele medisyne
Tradisionele medisyne, sowel as tradisioneel, bied verskillende middels vir die behandeling van wonde wat nie genesend is by diabetes nie.Sulke behandelingsmetodes moet egter met omsigtigheid gebruik word en slegs as aanvulling tot die hoof medisyne-behandeling.
Behandeling van wonde wat nie genees nie, op die bene met volksmiddels:
- Speenkruid. Hierdie plant het 'n goeie antiseptiese effek. In die behandeling van wonde wat nie genees nie, word plantsap of droë gras gebruik. Klandiensap moet op die wondoppervlak toegedien word. Die prosedure word verskeie kere per dag uitgevoer. Vanaf 'n gedroogde plant kan u 'n afkooksel voorberei wat gebruik word om wonde te behandel.
- Vars beesblare. Dit moet goed gewas en gekniehalter word. Die resulterende mengsel word op die wondoppervlak aangebring en dit voorheen in steriele gaas of verband geplaas. U kan hierdie instrument tot drie keer per dag gebruik.
- Elimineer simptome ontsteking is moontlik met behulp van jogurt. Sy moet 'n steriele verband hou en lotions maak. U kan tot 4 keer per dag jogurt gebruik.
- melk met 'n afkooksel van kalendula kan dit help om inflammasie en patogene uit te skakel.
Medisinale plante kan ook die bloedglukose verlaag. Vlasaad word as voedsel gebruik en aarbeiblare kan met kookwater gebrou word. Dit blyk uit kruietee, wat tot 2 keer per dag gedrink kan word.
Behoorlike voeding
By diabetes mellitus is dit nodig om voeding streng te beheer. Behoorlike voeding sal help om die bloedglukose te verlaag en die ontwikkeling van verskillende komplikasies te voorkom. Die beginsels van goeie voeding vir diabetes:
- 6 maaltye per dag, onderbrekings tussen hoogstens 3 uur. Gedeeltes moet klein wees. Ooreet word uitgesluit,
- Voeding moet gebalanseerd wees, dit wil sê die hoeveelheid proteïene, vette en koolhidrate stem ooreen met fisiologiese behoeftes,
- Volg die drankregime. Deur die loop van die dag skoon drinkwater te drink
- Weier van die oormatige verbruik van sout en suiker en lekkers (dit is beter om dit heeltemal te laat vaar),
- Moet getel word 'Broodeenhede' in elke produk wat geëet word. Die tabel en die berekening van 'broodeenhede' gee die behandelende endokrinoloog,
- Weier vetterige, gebraaide en kalorieë met 'n hoë kalorie.
Velsorg vir kinders met diabetes
Met diabetes by kinders het die vel vloeistoftekort. Dit word droog en onstabiel tot mikroskade. Die sorg van die vel is om aan die volgende reëls te voldoen:
- Drink baie vloeistowwe. Die kind moet skoon water drink, nie sappe en koeldrank nie,
- Daagliks tot 3 keer per dag, veral na waterprosedures gebruik bevogtigende baba-ys. Hulle moet met vitamiene A, E, groep B verryk word. Aangesien kinders sensitief is vir verskillende geure en kleurstowwe, moet die room geurloos, wit,
- Tydens blootstelling aan die son is dit nodig om sonskermmiddels (bespuitings en ys) te gebruik,
- Inspekteer die vel van die baba versigtig vir enige wonde en skuur. Daar moet veral aandag gegee word aan die onder ledemate,
- Gebruik seep, vloeibare, hipo-allergene en bevogtende seep,
- Voer daaglikse higiëneprosedures uit, was u voete deeglik en sny die baba se naels versigtig.
Die gebruik van penisillien vir behandeling
Penicilline is 'n antibakteriese middel wat baie mense ken. Dit is aktief teen baie patogene bakterieë. In hierdie geval word wonde dikwels genees en genees. Daarom word die gebruik van antibiotika aangedui. Voordat die behandeling met antibakteriese middels begin word, is dit nodig om 'n smeer van die wond op die mikroflora en sensitiwiteit vir antibiotika te neem.
Penicillien in poeiervorm kan op die wondoppervlak aangebring word wanneer purulente ekssudaat daaruit vrygestel word. Penicillien word met sulfonamide-antibiotika gemeng en daarmee op die wondoppervlak gesprinkel. As die wond vars en skoon is, kan Penicillin as inspuiting gebruik word. Naamlik, met hierdie instrument kan jy lotions maak.
Hoe lank genees die lacerasie in die been?
Geskeurde en diep wonde by pasiënte met diabetes mellitus genees baie lank. In sommige gevalle duur die behandeling drie maande of langer. Die duur van genesing hang af van die volgende faktore.:
- Die ouderdom van die pasiënt. By kinders en jong mense vind die wedergeboorte vinniger plaas as by bejaardes,
- Bloedsuiker. As die pasiënt nie die vlak van glukose monitor nie, is die risiko vir 'n skerp toename groot. Hoe hoër hierdie aanwyser, hoe stadiger genees die wond. Dit ontwikkel gunstige toestande vir die lewe en voortplanting van patogene mikroflora,
- Die toestand van die pasiënt se immuunstelsel. 'N Persoon moet al die aanbevelings van die behandelende geneesheer se aanbevelings volg, want weens die diabetes is die liggaam se verdediging onder baie spanning. As daar verkoue en ander inflammatoriese siektes is, kan dit die immuunstelsel verder verswak.
Wanneer moet u 'n dokter gaan sien?
Daar moet kennis geneem word dat 'n dokter geraadpleeg moet word as daar enige vrae is oor die behandeling van wonde. Selfs al is die wondoppervlak skoon, maar die tekens van ontsteking bestaan nog lank, is dit die moeite werd om 'n chirurg te raadpleeg.
Beter om weer bekommerd te wees as om later 'n ingewikkelde wond te behandel. In die volgende gevalle is die hulp van 'n dokter nodig:
- Diep skade aan die onderste ledemate, veral steekwonde is gevaarlik. Dit word gewoonlik gekenmerk deur 'n klein inlaat en 'n lang beroerte. By so 'n wond vermeerder patogene mikrobes en swamme vinnig en aktief,
- 'N Groot wond
- Lang nie-genesende wond. 'N Wond wat nie genees nie, hou 'n besondere gevaar in, waaruit purulente ekssudate begin uitstaan,
- verbreking,
- Verpletterde sagte weefsel,
- Enige wond as iemand nie weet hoe om dit te hanteer nie.
Moontlike komplikasies
As die wond nie lank genees nie, word onbehoorlike behandeling uitgevoer, of is dit heeltemal afwesig Die volgende komplikasies kan voorkom:
- Purulente nekrotiese veranderinge sagte weefsel. In hierdie geval neem die gebied van nekrose toe, word die wond diep, word die pus afgeskei. In hierdie geval is nekrotiese weefsel gesny,
- gangreen - Dit is 'n ernstige komplikasie van lang wonde wat nie genees nie. Massiewe nekrose van die sagte weefsel tot by die bene kom voor en met gangreen word die bloedsomloop benadeel, wat die patologiese proses verder vererger. In hierdie geval word chirurgiese behandeling uitgevoer, in ernstige gevalle word die ledemaat geamputeer,
- sepsis - algemene bloedvergiftiging. Die immuniteit van die pasiënt word verswak, en die liggaam kan nie self die infeksie hanteer nie. Daarom begin dit versprei met bloedvloei deur die liggaam. Dit lei tot veelvuldige infeksies van interne organe, veelvuldige orgaanversaking. Dikwels is daar 'n dodelike uitkoms.
Voorkomende maatreëls
Vermy 'n nie-genesende wond die nakoming van eenvoudige voorkomende reëls:
- Kies die regte skoene. Dit moet in grootte wees, nie minder nie en ook nie meer nie. Die materiaal waaruit die skoene gemaak is, moet sag wees, die nate mag nie vryf nie,
- Weier slegte gewoontes (rook, drink alkohol), omdat dit die bloedsomloop in die onderste ledemate selfs meer versteur,
- Inspekteer bene daagliks vir skade,
- Gebruik bevogtigers,
- Higiëne daagliks en was u voete deeglik,
- Ontsnyde pedikuur,
- Dra sokkies van natuurlike materiale,
- Moenie kaalvoet loop nie
- Gebruik nie-alkoholiese antiseptika om wonde te behandel,
- In geval van verskillende beserings, moet u onmiddellik 'n dokter behandel en raadpleeg,
- Moenie die vel droog nie,
- Gebruik sonskerm wanneer u op 'n sonnige dag buite is,
- Moenie te lank in water bly nie, want die vel word minder weerstandig teen wonde.
Victor Sistemov - kundige by 1Travmpunkt
Wondbehandeling vir diabetes
Diabetes mellitus is 'n chroniese siekte wat die toestand van die liggaam as geheel nadelig beïnvloed, en ook baie komplikasies ondervind, soos diabetiese gastroparese, diabetiese fetopatie, diabetiese voet en baie ander onaangename verskynsels.
'N Negatiewe effek van hierdie kwaal is ook op die vel. Die vel van pasiënte met diabetes mellitus word grof en droog, en daar kan krake voorkom. Die vel van die voete en hande word meer aangetas.
Selfs die kleinste wond by diabete genees 'n baie lang tyd, dit kan opvreet, baie probleme en ongemak veroorsaak.
As iemand lank nie wonde aan sy bene genees nie, is dit 'n ernstige rede om na die dokter te gaan. Nie-genesende wonde is een van die belangrikste simptome van diabetes.
Velprobleme word uitgedruk in die volgende kwale:
- hiperaktose - 'n oormatige hoeveelheid koring en krake in die voet, besmetting van wonde, trofiese ulkusse as gevolg van onbehoorlike behandeling van besmette wonde, swam van die vel en naels by mense met diabetes kom twee keer so gereeld voor as by gesonde mense. Trofiese ulkusse kom voor as gevolg van seldood, in situasies waar klein vate op die bene aangetas word. Die rede hiervoor is 'n swak bloedsomloop.
Trofiese ulkusse by diabetes het 'n paar kenmerke:
- ekstern, die sere is klein, hulle is klein, die ulkus verdwyn nie vanself nie, spesiale behandeling word benodig indien toepaslike maatreëls nie getref word nie, die trofiese ulkus kan ontwikkel tot gangreen. Wonde in diabetes mellitus genees onderskeidelik baie langer, en die behandeling van wonde by diabetes mellitus sal ietwat anders wees as by gesonde mense.
Oorsake van velprobleme by pasiënte met diabetes
As gevolg van die toename in bloedsuiker, word die bloed dik, is daar probleme om voedingstowwe na organe en weefsels te vervoer.
Hierdie feit veroorsaak 'n lang genesing van wonde. Terselfdertyd is die risiko groot dat die wond in 'n seer sal verander.
'N Ander ernstige oorsaak wat lei tot probleme met wondgenesing is diabetiese neuropatie. Hierdie komplikasie lei tot 'n afname in die sensitiwiteit van die vel. Om hierdie rede kan 'n pasiënt met diabetes bloot nie voel of dit opmerk dat die wond op enige plek beseer is nie.
Diabetiese angiopatie word gekenmerk deur skade aan bloedvate en kapillêre as gevolg van swak bloedvloei spieratrofie ontwikkel. Die ledemate word koud en word blou. En hierdie faktor belemmer ook die normale genesingsproses van wonde en mikrotraumas.
Watter maatreëls moet geneem word as 'n wond opgespoor word?
'N Wond wat in die liggaam gevind word, moet eerstens met 'n antiseptiese middel behandel word. Dit word gedoen om dit te voorkom. Furacilin of kaliumpermanganaat help baie goed in hierdie geval.
Dit is verbode vir diabete om jodium, briljantgroen, waterstofperoksied te gebruik om die aangetaste gebied te behandel. Hierdie middels kan die vel beskadig en die situasie erger maak.
Met die tydige verwerking mag geen komplikasies ontstaan nie. As die vel rondom die wond rooi word, word swelling opgemerk, sal behandeling met 'n antibakteriese salf nodig wees. Sodanige wond moet aan die dokter getoon word om ernstige komplikasies te voorkom.
In die stadium van wondgenesing word 'n salf wat vet bevat gebruik om die vel te voed. Terselfdertyd moet u 'n kompleks vitamiene inneem om die liggaam en sy beskermingsfunksies te versterk.
Behandeling van wonde by pasiënte met diabetes mellitus
Met diabetes moet die behandeling met groot omsigtigheid uitgevoer word. Wonde moet ontsmet word. Gebruik die volgende vir die prosedure:
- steriele verbande, antibakteriese salwe, tampons om die wond nat te maak, voedsame vetroom, antiseptika, steriele watte.
As 'n wond aan die been verskyn, moet die las op die been verminder word. Dit is belangrik om te verseker dat vuil nie in die reeds gevormde wonde binnedring nie. As die skade gering is, kan u self die behandeling daarvan hanteer.
Vir die behandeling van purulente wonde is die hulp van 'n spesialis nodig. Wondbehandeling vir suikersiekte word uitgevoer met behulp van die volgende terapeutiese middels en metodes:
- antibakteriese terapie, 'n kompleks van vitamiene B, C, E, 'n dieet met 'n hoë proteïeninhoud, medisinale kruie, chirurgiese metodes, fisioterapeutiese metodes: laser, magneetveld, ultraklank, verhoog immuniteit.
Behandeling van neuropatiese wonde
Neuropatie lei tot nekrose van die senuweeweefsel, wat 'n verlies aan sensitiwiteit veroorsaak. Die pasiënt voel nie die ontvangde mikrotraumas nie, daarom mis hy 'n gunstige tyd vir hul behandeling.
Diabetes mellitus gaan dikwels gepaard met 'n siekte soos neuropatie. Om die nadelige uitwerking daarvan te verminder, moet u:
- beheer bloedsuiker omdat senuweevesels nie goed herstel met 'n hoë suikerinhoud nie, monitor bloeddruk, aangesien hoë bloeddruk bloedvate kan vernietig, is rook teenaangedui vir diabete, aangesien dit die liggaam verswak, die toestand van bloedvate vererger en die regeneratiewe funksie aansienlik verminder.
Skade aan die voet met neuropatie kom voor op plekke wat die meeste blootgestel is aan spanning as hulle loop. Sulke letsels is krake waarin die infeksie maklik binnedring. In die proses van komplikasie vorm baie diep sere; hulle kan die senings en selfs bene bereik.
Amputasie van die voet sal nodig wees om die ekstreme stadium van die siekte te behandel. As die behandeling betyds begin word, kan chirurgiese ingrepe in 80% van die gevalle vermy word.
Klein maagsere wat ontstaan as gevolg van neuropatie, kan met kamferolie behandel word. Die medisinale produk word op die aangetaste gebied toegedien, waarna hierdie plek gebind is.
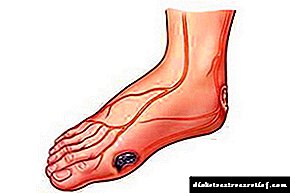
Diabetiese voet
Diabeetvoet is 'n komplikasie van onbehandelde ulkusse waarin bloedvate en gevolglik nekrotiese velletsels voorkom. Die wonde kenmerkend van die diabeetvoet is redelik diep; dit is baie moeilik om tuis te behandel. Daarom moet u gereeld hulp van 'n chirurg gaan soek.
Om die behandeling meer effektief te maak, moet die pasiënt Sommige reëls moet nagekom word:
- verminder die las op die voet, dra gemaklike skoene, normaliseer glukosevlakke, beperk koolhidraatinname, neem antispasmodiese middels.
As daar so 'n siekte soos 'n diabeetvoet is, moet die behandeling nie uitgestel word nie. Die kursus van terapie word deur die dokter voorgeskryf; die behandeling moet onder sy streng beheer wees. Andersins is daar 'n baie groot kans om 'n ernstige siekte soos gangreen as 'n komplikasie op te doen.
Komplikasies met wondgenesing
As die ontvangde wond of sny nie baie lank genees nie - is dit die geleentheid om 'n dokter te raadpleeg. In gevalle waar toepaslike maatreëls nie betyds getref word nie, bestaan die risiko vir komplikasies. Die vate in diabetes word aangetas, die immuunstelsel word verswak. Hierdie en 'n paar ander faktore bemoeilik die genesingsproses.
Wonde van die volgende aard kan as oorsaak van komplikasies dien:
- snye, lekke, brandwonde, graan.
As u hierdie mikrotraumas het, moet u onmiddellik optree en 'n endokrinoloog raadpleeg.
Hoe kan ek wonde in diabetes behandel?
Hoe om wonde in diabetes te behandel? Hierdie vraag maak baie bekommerd omdat hulle baie sleg is met hierdie kwaal. Die grootste bedreiging is purulente letsels van die vel. Die genesingsproses van aansteekwonde is ingewikkeld en lank. Die rede vir hierdie verskynsel is dat die immuunstelsel van 'n diabetiese pasiënt nie sy funksie hanteer nie.
Wonde aan die bene of enkels word as baie gevaarlik beskou. In sommige gevalle moet dokters 'n radikale maatreël tref, naamlik die amputasie van een of twee onder ledemate.
Wat is diabetes?
Diabetes mellitus is 'n siekte wat ontwikkel as gevolg van insulien tekort in die liggaam. Hierdie hormoon beheer die vlak van glukose in die bloed. As die pankreas ophou om insulien te produseer, styg die bloedsuikervlak skerp.
Met hierdie siekte kom 'n skending van die koolhidraatmetabolisme voor. Sulke diabetes word geklassifiseer as insulienafhanklike of tipe I-diabetes. As die pankreas insulien produseer, maar die liggaam nie daarop reageer nie, beteken dit dat die persoon tipe II-diabetes ontwikkel het, of nie-insulienafhanklike diabetes.
Tipe I-diabetes benodig deurlopende insulieninspuiting. Dit word terselfdertyd as eet toegedien. Insulien in tablette met hierdie tipe diabetes het geen effek nie, aangesien dit in die spysverteringskanaal vernietig word. Daarom doen die pasiënt self 'n inspuiting, waarna u onmiddellik moet eet.
Met tipe I-diabetes, moet u 'n streng dieet volg, met die volledige uitsondering van lekkers, vetterige en gebraaide kosse. Type II diabetes mellitus ontwikkel onmerkbaar, aangesien insulien in die liggaam teenwoordig is en dit gedeeltelik sy funksie verrig om bloedsuiker te beheer.
Simptome verskyn nie op 'n duidelike manier nie, so hierdie tipe diabetes word dikwels per ongeluk tydens die ondersoek opgespoor weens ander klagtes. Insulintablette is nie altyd nodig nie.
Eerstens word aan die pasiënt 'n dieet voorgeskryf om gewig te verminder en die verhoogde vlak van voedingstowwe in die liggaam uit te skakel. As dit nie voldoende is nie, bepaal die dokter watter dosis insulien in hierdie geval geneem moet word.
Waarom word diabeteswonde sleg genees?
As gevolg van die toename in suiker word die bloed dik en kan dit nie suurstof en voedingstowwe lewer soos bedoel nie. As gevolg hiervan ly alle organe en weefsels. Met hierdie siekte word metaboliese prosesse versteur, die bloedsomloopstelsel beïnvloed. Klein vaartuie verloor hul elastisiteit. Dit alles lei tot bloedsomloopversteurings.
Dit alles beïnvloed wondgenesing. Voete word veral aangetas. Teen die agtergrond van swak bloedsomloop word senuwee-regulering versteur. Die pasiënt ervaar moontlik nie eens baie pyn met 'n sny of ander beenbesering nie. Die mees algemene komplikasies van diabetes is:
- diabetiese neuropatie, diabetiese angiopatie, gangreen.
Diabetiese neuropatie word gekenmerk deur die vernietiging van senuwee-eindpunte. As gevolg hiervan verloor die vel sy elastisiteit en sensitiwiteit. As gevolg van droë vel, word wonde of snye lank gevreet. Die vel op die bene kraak, wat die weg bied vir verskillende infeksies.
Selfs omdat die pasiënt die graan met ongemaklike skoene sal vryf, kan daar 'n wond vorm wat vir 'n sekere periode behandel moet word. 'N Persoon kan 'n probleem opmerk slegs as die toestand van die wond reeds versleg het as gevolg van 'n verlies aan sensitiwiteit.
Diabetiese angiopatie is 'n letsel van bloedvate, hoofsaaklik kapillêres. In die wande van bloedvate word die plaatjie-vaskulêre proses versteur. Hierdie patologie veroorsaak dat diabete voetpyn is terwyl hulle loop. Spieratrofie ontwikkel, die vel kry 'n blouerige voorkoms.
As gevolg van swak bloedvloeiing bly die ledemate koud, en die gevolglike wonde kan nie genees nie. Met verloop van tyd word gewrigte en kraakbeen beskadig. Gangreen kan ontwikkel as gevolg van:
- wonde, brandwonde, rypskade, swam infeksies, ingegroeide spykers, koring.
Patologie gaan gepaard met baie erge pyn en in 'n gevorderde toestand is amputasie van die ledemate nodig. Diabetici word dus aangeraai om skure onmiddellik te behandel, wat die verspreiding van die infeksie verder voorkom.
Diabetiese wondbehandeling
Wondbehandeling vir diabetes verg dringendheid en akkuraatheid. As die geringste krap voorkom, moet u dit onmiddellik met 'n antiseptiese middel ontsmet.
As die pasiënt 'n toename in temperatuur het, en swelling of rooiheid rondom die wond gevorm het, is aanvullende maatreëls nodig. As pus verskyn, word antibiotika en vitamiene voorgeskryf. Dit is belangrik om produkte te gebruik wat die wond laat droog word.
Om wonde te behandel, benodig u:
- steriele verband, antibiotiese salf, tampons om wonde uit te wis, antiseptiese middels (furatsilien, kaliumpermanganaat, miramistien, dioksien 1%), steriele watte.
Nadat die wond droog is, kan olierige basis geneesroom gebruik word. Purulente wonde word soms behandel deur chirurgiese opening. Maar so 'n prosedure kan herbesmetting en sepsis behels.
As die been beskadig is, is dit nodig om die las daarop te verminder. Dit sal help om pofferigheid te verlig en die stof en vuil in krake te binnedring. Benewens chemikalieë, kan die behandeling van wonde by diabete op alternatiewe maniere gedoen word.
Watter kruie word vir diabetes gebruik?
Diabetiese wonde kan met kruie behandel word. Celandine werk goed. Indien moontlik, versamel dit tydens blom en droog. Droë versameling van kruie moet met kookwater gegiet word en laat brou. Verlaag die siek ledemaat in 'n verkoelde infusie en hou dit vir 20 minute. So 'n kruiebad moet 3-4 keer per dag gedoen word. Behandeling moet minstens 14 dae duur.
Die anti-inflammatoriese effek is kamille, kalendula. Meng kruie in eweredige verhoudings en brou. Spoel die betrokke ledemate daarmee af as die sous afkoel. Benewens kruie, is dit toelaatbaar om fooie te gebruik wat die suikervlakke verlaag en die bloedsomloop verbeter.
So 'n dubbele gebruik van kruie sal die toestand van die diabeet aansienlik verbeter en bydra tot die genesing van snye of maagsere. Laer bloedsuiker:
- aarbei blare, veld perdestert, St. John's wort, vlasaad, lineblomme, knoppie, moederwortel.
Die stabilisering van bloedsuiker sal die risiko van wonde aansienlik verminder. Kruie wat die bloedsomloop help verbeter, is onder meer meidoorn, blou mielieblare, nierteeblare, brandnetel- en lingonberryblare.
Hoe kan u die voorkoms van wonde voorkom?
Lang wonde wat nie genees nie, veroorsaak nie net die pasiënt met diabetes ongemak nie, maar word ook gevaarlik. Daarom beveel dokters aan dat mense wat aan hierdie siekte ly veiligheidsmaatreëls moet tref. Moenie stywe skoene dra nie. Moenie kaalvoet loop nie, veral nie langs die strand nie. Dit word nie aanbeveel nie.
Diabete moet die ledemate daagliks ondersoek. Die geringste kneusplekke en skuur moet behandel word. Moenie 'n lang bad neem nie. Langdurige blootstelling aan water lei tot swelling van die vel en geringe skade.
Diabete moet slegte gewoontes prysgee. Alhoewel diabetes baie probleme kan veroorsaak, kan die pasiënt die verloop van die siekte vergemaklik deur korrekte gedrag.
Die middel vir wondgenesing by diabetes
Met die probleem van wondgenesing by suikersiekte, het baie mense gehoor, dikwels selfs klein skrape genees baie lank, verduurlik, veroorsaak groot ongemak. En almal het gehoor van die gereelde vorming van maagsere wat tot amputasie kan lei.
Swak genesing van wonde by diabetes mellitus word veroorsaak deur 'n skending van die bloedtoevoer, wat die voeding van weefsels van die ledemate verminder en die proses van hul wedergeboorte vertraag. Hierdie kwessie is veral akuut met beserings aan die onderste ledemate.
Hierdie probleem word nou opgelos deur Israelse wetenskaplikes wat 'n geneesmiddel vir wondgenesing geskep het spesifiek vir pasiënte met diabetes. Hierdie middel is gebaseer op nanodeeltjies, wat ontwerp is om wonde, snye, chroniese maagsere te behandel.
Nou het die middel diere-toetse suksesvol geslaag. In eksperimente met muise met diabetes het hierdie middel uitstekende resultate getoon - weefselregenerasie, en daarom wondgenesing, het twee tot drie keer vinniger plaasgevind as sonder behandeling met hierdie middel.
In die nabye toekoms sal die middel kliniese toetse moet ondergaan en dan die farmaseutiese mark moet betree.
Oorsake van diabetiese wonde
Diabetes is 'n siekte wat gekenmerk word deur 'n langdurige toename in bloedsuiker, wat 'n negatiewe uitwerking op die toestand van die liggaam as geheel het, en veral op die toestand van klein vate, wat lei tot 'n toename in die deurlaatbaarheid daarvan en dit vernietig.
Dit is te wyte aan die agteruitgang van die bloedsomloop (veral in die onderste ledemate) en die voorkoms van probleme met die verskaffing van voedingstowwe aan velselle. Diabetes mellitus veroorsaak trofiese ulkusse in 3% van die gevalle. Diabetiese ulkusse kom voor as gevolg van skade aan die arteriële bed, en dit kan ook die gevolg wees van diabetiese senuweeskade - polyneuropatie.
Onthul dikwels gepaardgaande swamskade aan die naels en vel van die voet. By suikersiekte vorm daar dikwels eienaardige koring (koring) op die sole, wat lei tot die vorming van maagsere.
Hul eienaardigheid is 'n wanverhouding van plaaslike manifestasies (maagsere kan beduidende groottes en dieptes bereik) van die erns van die pynsindroom (as gevolg van gepaardgaande diabetiese polienuropatie kan dit afwesig wees).
As die wond binne 'n paar dae nie genees nie, kan dit 'n ulkus word. Vir diabetes is diabetiese voetsindroom kenmerkend, dit wil sê, nie-genesende beenwonde.
Diabeet voetbehandeling
Diabetiese voet is die nekrose of vermeerdering van die sagte weefsel van die voet en vingers teen die agtergrond van vaskulêre en senuweeagtige letsels wat met diabetes verband hou. Diabetes veroorsaak spesifieke skade aan arteries en perifere senuwees. Boonop word die ontwikkeling van vernietigende aterosklerose dikwels versnel teen die agtergrond van diabetes.
Met die oormatige teenwoordigheid van suiker in die bloed, begin die diabeet oormatig urineer, is daar 'n verlies aan vloeistof in die liggaam. Die vel begin uitdroog, wat mettertyd droog en vlokkerig word.
Sweet en talgkliere word ook ontwrig. Dan is daar 'n brandende sensasie, krake wat lei tot infeksies. Om met krake te loop, maak die pasiënt ongemaklik, veral op die hakke.
Pasiënte met diabetes moet gemaklike en sagte skoene dra om koring en graan te voorkom. Met die gevolglike koring is dit verbode om dit te sny en in warm water te stoom, en pleister toe. Dit is die beste om 'n versagtende salf met ureum 3 keer per dag te gebruik. Die produk moet op 'n skoon oppervlak aangebring word.
Met 'n verswakte immuunstelsel, by diabete, vermenigvuldig die swam aktief as die patogeen mikkose word. By gesonde mense is so 'n infeksie baie minder gereeld as by diegene wat suikersiekte het. As mykose op die spykerplaat val, begin die kleur daarvan verander, word die naels dik en afskilfer.
Ten tyde van die dra van skoene, as gevolg van die verdikking van die plaat, kan 'n trofiese ulkus verskyn as gevolg van ekstra druk op die vinger. Om komplikasies te voorkom, moet die pasiënt die laag van die aangetaste spyker gereeld verminder. Die spykerplaat moet met 'n puimsteen of lêer behandel word.
Trofiese ulkusse is besmette wonde wat nie betyds genees is nie. As 'n ulkus voorkom, ondergaan die pasiënt 'n behandelingskursus in die kantoor van die diabeet. Behandeling bestaan uit die behandeling van wonde met alkoholvrye antibakteriese middels, sowel as die gebruik van antibiotika en moderne verbande.
By diabete is die ernstigste letsel SDS (diabetiese voet-sindroom), wat kan lei tot amputasie van die onderste ledemaat. As 'n pasiënt deur senuwee-eindpunte geraak word, voel hy nie pyn nie. Hy kan homself verbrand, op iets skerp trap, sy been vryf, maar hy sal dit nie voel nie.
Purulente wonde moet nie met jodium, waterstofperoksied of salisielsuur behandel word nie, aangesien dit gevaarlik is vir mense met diabetes.As die vel baie droog word, moet u hipotoniese middels gebruik sonder betablokkers wat die uitskeidingsfunksie van die vel ontwrig.
Enige, selfs die geringste wonde op die vel, moet behandel word. As die pasiënt koors het, is die beseerde area seer, geswel en rooi, die wond versmoor en genees nie, moet salf met antibiotika bygevoeg word, wat terselfdertyd vog uit die wonde trek (Levomekol, Levosin en ander).
Vir sametrekking en epiteel (oorgroei) van die wond is dit nodig om optimale toestande te skep. Dit moet skoongemaak word van mikroörganismes, dooie weefsel en vreemde liggame. Waterstofperoksied en jodofore kan die genesing net vererger. Die beste manier om skoon te maak, is om die wonde te was met 'n eenvoudige steriele soutoplossing.
Die gebruik van plaaslike baddens met 'n onstuimige beweging van water daarin, kan aanbeveel word vir pasiënte met maagsere.
Diabetiese wondbehandelings
Vinnige genesing van die vel dra by tot die regte voeding met 'n voldoende hoeveelheid vitamiene. Dit word aanbeveel dat die volgende voedsel in die daaglikse dieet ingesluit word tydens die behandeling van wonde: vis, vleis, lewer, neute, eiers, hawermout, sowel as vars vrugte en groente.
Benewens dwelmterapie, is wondbehandeling doeltreffend met volksmiddels:
Wondbehandeling vir diabetes mellitus met sonneblom. Die resep is redelik effektief en word deesdae wyd gebruik. Te midde van 'n bloeiende sonneblom moet u die wortel versigtig grawe, dit is beter om dit te doen na reën. Dan sal daar meer hare wees wat van die wortel af strek.
Draai die pot toe en laat dit vir 40 minute staan om aan te dring. Om wonde in suikersiekte te behandel, moet hierdie infusie gedurende die dag in onbeperkte hoeveelhede gedrink word in plaas van water, tee, kompote, ens. Die volgende dag berei u 'n vars infusie voor. Die sonneblom is nie giftig nie, maar aangesien dit bloedsuiker verlaag, moet daar elke week 'n ontleding gedoen word.
Reeds na 'n maand sal daar 'n resultaat wees. Wonde sal begin genees omdat suikereenhede afneem. Met baie suiker moet u geduldig wees. U moet miskien ses maande behandel word. Diegene wat in hul jeug 'n sonneblominfusie sal drink, moet die behandeling op ouderdom herhaal.
Vars komkommersap. Komkommer sap help met purulente wonde. Dit het antimikrobiese eienskappe. Met behulp van sap word 'n seer plek gesmeer of 'n kompres gemaak, en dan moet die betrokke gebied behandel word met medisyne wat deur die dokter voorgeskryf is.
Blare van klandine. Celandine kan op 'n ulkus of wond toegedien word - blare en stingels, en dan bind die been.
Die wortels van beeste en kelder. Vir wonde wat swak genees, maak 'n afkooksel van die wortels van klandine en beeste. Om dit te kan doen, moet u 30 g lepel, 20 g klandine maal, 100 ml sonneblomolie byvoeg. Dit is nodig om die mengsel vir 15 minute op lae hitte te kook, en sil dit dan. Wonde moet 3 keer per dag vir 'n week gesmeer word.
Wondgenesing en diabetes
Volgens die WGO is die aantal pasiënte met diabetes 3-5% van die wêreldbevolking en is elke sekonde 'n potensiële pasiënt in die chirurgiese afdeling. Pasiënte met diabetes vorm dus 6 tot 20% in enige hospitaal in die Verenigde State.
Beduidende versteurings in die koolhidraatmetabolisme by 80% van pasiënte met diabetes mellitus lei tot die ontwikkeling van diabetiese angiopatie met oorheersende lokalisering in die onderste ledemate en die vorming van chroniese, stadig genesende maagsere.
Na die ontdekking van insulien het die resultate van die behandeling van chirurgiese siektes by pasiënte met diabetes mellitus aansienlik verbeter. Die vlak van komplikasies in die wond ná hierdie operasie is nog steeds 6 tot 40%.
Daar word geglo dat daar by pasiënte met diabetes 'n oortreding is van die wondgenesingsproses, hoewel tot dusver nog nie al die kenmerke van suikersiekte onderliggend aan hierdie geneigdheid bestudeer is nie.
Die gebrek aan duidelikheid is deels te danke aan metodologiese verskille in navorsing wat die interpretasie van die resultate beïnvloed en dit moeilik maak om die data te vergelyk.
'N Aantal skrywers beperk hulself tot die studie van wondgenesing by pasiënte met slegs een tipe diabetes mellitus, terwyl ander saamwerk in studies van pasiënte met tipe I- en tipe II-diabetes (insulientekort, insulienweerstandigheid).
Die evaluering van navorsingsresultate word bemoeilik deur die gebruik van verskillende medisyne vir die behandeling van suikersiekte (insulien, orale hipoglykemiese middels, dieet).
Risikofaktore word nie altyd in ag geneem nie - ouderdom, vetsug by pasiënte, gepaardgaande siektes, ens. Verskeie metodes word gebruik om die vlak van glukose in die bloed te bepaal, wat die akkuraatheid van die resultate beïnvloed.
Tipe I-diabetes ontwikkel op 'n jong ouderdom, word gekenmerk deur 'n vinnige ontwikkeling en word geassosieer met onvoldoende produksie van insulien. Die siekte is gebaseer op outo-immuun-, virale en ander faktore. In suikersiekte kan medikasie-geïnduseerde insulien teenliggaampies geproduseer word.
In hierdie geval word insulien minder as die vereiste vlak geproduseer, waardeur glukosemetabolisme ontwrig word en hiperglikemie ontwikkel. By pasiënte met tipe I-diabetes het die selle 'n groter as normale aantal insulienreseptore, wat 'n kompenserende meganisme is, maar dit is nie genoeg om hiperglikemie te voorkom nie.
As gevolg van hiperglukemie ontwikkel glukosurie, poliurie, ketose, dehidrasie en gewigsverlies - klassieke simptome van jeugdiabetes. Pasiënte met tipe I-diabetes benodig eksogene insulien.
Tipe II-diabetes kom gereeld by vetsugtige persone voor en word gekenmerk deur 'n stadige aanvang, meestal na die ouderdom van 40. Dit is nie bekend wat die oorsaak van die ontwikkeling van die siekte is nie, maar met hierdie tipe diabetes ontwikkel insulienweerstandigheid en word verhoogde vetvorming waargeneem.
Teikenselle het 'n verminderde aantal insulienreseptore en 'n laer metaboliese tempo. In pasiënte met tipe II-diabetes word 'n afname in die pankreasrespons ná die oplaai van glukose opgemerk. Daar is dus nie voldoende insulienrespons nodig om glukosebelasting te reguleer nie.
Die gebruik van diëte en aktiwiteite wat gewigsverlies bevorder, kan insulien sensitiwiteit verhoog. Die gebruik van mondelinge hipoglykemiese middels (OGA) by 80-90% van pasiënte met tipe II-diabetes kan effektief wees, en die toediening van eksogene insulien is nie altyd nodig nie.
Hiperglukemie en glukosurie is nie noodwendig simptome van diabetes nie. Dit kan simptomaties wees in reaksie op 'n stresvolle situasie. Reeds in 1892 het E. Smith en T. Durham hierdie pasiënte geïdentifiseer in hul klassifikasie van diabetes. Tans kom sulke pasiënte toenemend voor.
Die meeste chirurgiese pasiënte ontwikkel glukose-onverdraagsaamheid veroorsaak deur narkose en chirurgiese spanning. Onder stres (trauma, narkose, chirurgie) verhoog die liggaam die streshormone - adrenalien, glukagon, kortisol en groeihormoon.
Hierdie hormone weerstaan die effekte van insulien en help om die bloedglukosevlakke te verhoog. Gevolglik het pasiënte meer insulien nodig. In hierdie geval, pasiënte met tipe II-diabetes, in normale toestand slegs op dieët of as hulle OGA ontvang, benodig hulle tydelik die toediening van eksogene insulien om hiperglikemie te korrigeer.
Sulke situasies kan bydra tot die aanvanklike opsporing van diabetes by sommige pasiënte in die voor- of postoperatiewe periode.
Tipiese komplikasies by pasiënte met beide tipes diabetes sluit vaskulêre en neuropatiese siektes in. Makrovaskulêre komplikasies hou verband met 'n versnelde ontwikkeling van aterosklerose en 'n verhoogde neiging om perifere vate, miokardiale infarksie en serebrovaskulêre afwykings te beskadig.
In die afgelope dekades het die beplande chirurgiese sorg vir pasiënte met diabetes voortdurend uitgebrei, en hul vlak van operasionele risiko is tans vergelykbaar met dié van pasiënte sonder diabetes. Die eerste stap in hierdie rigting was die bekendstelling van 'n preoperatiewe dieet, toe F.M. Allen het honger begin populariseer.
Die aanbevole hoeveelheid koolhidraatinname voor die operasie stem ooreen met die vlak waarop glukosurie by die pasiënt verdwyn het. Hierdie metode om pasiënte voor te berei in die preoperatiewe periode het vinnig gewild geword.
Die ontdekking van insulien in 1922 het 'n rewolusie gebring in die behandeling van suikersiekte en die chirurgiese sorg vir pasiënte aansienlik uitgebrei, insluitend diegene in wie die siekte nie slegs deur dieet beheer kon word nie. Die literatuur van die volgende tien jaar dui op die vinnige bekendstelling van insulienterapie.
Teen 1940 het J.A. Green et al. rapporteer operasies by 324 pasiënte met diabetes, waarvan die behandelingsresultate vergelykbaar was met dié in pasiënte wat nie aan hierdie siekte ly nie. Daar moet op gelet word dat antibiotika destyds nie gebruik is nie en dat rekonstruktiewe vaskulêre operasies om bloedvloei in die onderste ledemate te verbeter nie uitgevoer is nie.
Ondanks beduidende prestasies het pasiënte met diabetes, en nou in sommige gevalle, 'n hoër vlak van wondkomplikasies. P.J.E. Cruse en R. Foord, wat die resultate van die behandeling van 23649 pasiënte ontleed het, het gevind dat met diabetes, die risiko dat besmetlike komplikasies ná 'skoon' operasies 5 keer groter is as by pasiënte sonder diabetes.
Daar word geglo dat pasiënte met diabetes met voldoende behandeling en goed gekorrigeerde hiperglykemie dieselfde risiko het om postoperatiewe wondkomplikasies te ontwikkel as gewone pasiënte.
In die meeste gevalle word eksperimentele studies oor die wondgenesingsproses by diabetes uitgevoer op 'n model van diabetes wat verkry is van laboratoriumdiere met alloksaan of streptosotosien.
By die bestudering van wondgenesing by laboratoriumdiere (muise, hamsters, rotte) met tipe I-diabetes, is daar 'n afname in die aantal polimorfonukleêre leukosiete (PNL), 'n toename in oedeem, 'n afname in die aantal fibroblaste, kollageensintese, wondsterkte en 'n afname in die vorming van granulasieweefsel gevind.
In diere wat met insulien behandel is, was al die indikators beter. Wanneer insulien voorgeskryf word gedurende die eerste 8 uur na die toediening van die wond, het die wondgenesing verbeter (die aantal PMN's, fibroblaste en die vorming van kollageen in die wond verhoog) selfs onder toestande van onvolledige normalisering van die bloedglukosevlak by diere.
Terselfdertyd, as daar ondersoek ingestel is na die sterkte van die wonde 8 weke na die besering, is dit gevind dat die herstel van kollageensintese by diere met hiperglykemie naby normale bloedglukosevlakke benodig.
S. Rosenthal et al., A. Prakash et al. het 'n afname in die sterkte van wonde by diere wat insulien tekort het, gerapporteer. W.H. Goodson en T.K. Hunt het 'n afname in die kollageeninhoud gevind in wonde by diere met diabetes, waarin spesiale silinders ingeplant is.
W.H. Goodson en T.K. Hunt het getoon dat insulienadministrasie by diere met diabetes belangriker is in die vroeë stadiums van wondgenesing. As insulien onmiddellik na toediening van die wond toegedien word, was die hoeveelheid granulasieweefsel wat in diere se wonde gevorm is, byna normaal, selfs as die toediening van insulien van 11 tot 21 dae onderbreek is.
Omgekeerd, as insulien tien dae nadat die wond toegedien is, voorgeskryf is, het dit nie tot 'n toename in die hoeveelheid korrelweefsel gelei nie. Die vroeë genesingsfase, waartydens die toediening van insulien krities is, is 'n periode van inflammatoriese respons.
Die opsporing van afwykings in hierdie fase by diere met diabetes korreleer met bekende data oor verswakte funksionele aktiwiteit van leukosiete by pasiënte met diabetes. In hierdie geval is daar 'n afname in chemotaksis, fagositose en intrasellulêre dood.
Swak genesing by pasiënte met diabetes kan dus geassosieer word met 'n defek in die inflammatoriese respons. Die feit dat insulientekort 'n groter effek op die ontstekingsfase het en minder kollageensintese beïnvloed, word bevestig deur die resultate van studies oor selweefselkulture.
Insulien stimuleer RNA-sintese en nie-kollageenproteïensintese deur fibroblaste in weefselontplantings, wat die sintese van kollageen en DNA minimaal beïnvloed. D.B. Villie en M.L. Bevoegdhede het getoon dat die sintese van kollageen deur fibroblaste in weefselkultuur eweredig is aan die teenwoordigheid van glukose in die weefselsubstraat en dat die teenwoordigheid van insulien nie hierdie proses beïnvloed nie.
Kollageensintese het toegeneem met 'n toename in glukosekonsentrasie van 1 tot 7%. Daar is kliniese verslae van versnelde wondgenesing met aktuele insulien. Die skynbare gebrek aan blootstelling aan insulien aan kollageensintese op sigself stel egter die resultate van hierdie studies twyfel.
By insulientekort word dus 'n oortreding van die wondgenesingsproses by diere waargeneem. Insulien help om die wondgenesingsproses te herstel, maar slegs indien voorgeskryf voor die aanvang van die inflammatoriese fase.
By muise van 6-8 weke met diabetes en vetsug by volwassenes is daar ook 'n oortreding van wondgenesing gevind. In die besonder is minder kollageen gevorm. Boonop het die toediening van insulien in 'n dosis wat voldoende was vir die regstelling van hiperglikemie nie die proses van wondgenesing verbeter nie.
Hierdie gegewens is van groot belang vir die ontwikkeling van metodes vir die voldoende behandeling van diabetespasiënte in die postoperatiewe periode. U moet nie net hiperglykemie beheer nie, maar ook uitvind of die pasiënt 'n insulientekort of insulienweerstand het.
Verslae oor 'n verhoogde neiging van diabetiese pasiënte om infeksie te ontwikkel, het studies oor die studie van wondgenesing in hierdie patologie begin.
Die eerste fase van die wondgenesingsproses (inflammatories) word gekenmerk deur vaskulêre en sellulêre reaksies, wat dien om die area van beserings te beperk en die wond te beskerm teen bakteriële infeksie. Vir die normale verloop van hierdie fase is voldoende funksionerende plaatjies, PNL's en monosiete nodig.
Die tweede fase van wondgenesing (regeneratief) word gekenmerk deur die groei van nuutgevormde kapillêres, epiteelselle en die vorming van kollageenfibrille. Tydens hierdie fase is voldoende verspreiding van fibroblaste nodig vir kollageensintese.
Aangesien PNL's die eerste verdedigingslinie bied teen wondinfeksies, is daar voorgestel dat 'n toename in die frekwensie van wondinfeksies by pasiënte met diabetes gepaard gaan met defekte in die werking van PNL's.
Die geïsoleerde eienskappe van PNL's is bestudeer, insluitend kleefmiddel aan vaskulêre endoteel, chemotaksis, fagositose en intrasellulêre bakteriële doodmaak.
By die bestudering van die eerste fase van die wondgenesingsproses kan twee hoofbenaderings opgespoor word. In een van hulle word die funksie van PNL's wat van diabetes pasiënte en pasiënte in die kontrolegroep geïsoleer is, in vitro bestudeer.
PNP's is onder verskillende toestande geplaas - in bakteriële suspensies (vir die bestudering van fagositose), serum met verskillende stowwe (vir die bestudering van chemotaksis) en kapillêres met nylonvesels (vir die studie van kleefmiddel).
Ondanks 'n groot aantal studies oor die funksie van PNL's, word die meeste van hulle gewy aan fagositose en intrasellulêre dood.
Die skrywers in hul werke kombineer meestal pasiënte met tipe I- en tipe II-diabetes. Die resultate van die meeste studies dui daarop dat met hiperglykemie 'n skending is van die vermoë van PNL's om effektiewe fagositose en intrasellulêre dood te doen.
Terselfdertyd is daar gevind dat die fagositiese en mikrobisidale effekte geoptimaliseer kan word deur die vlak van glukose in die bloed te korrigeer tydens die gebruik van eksogene insulien, sowel as die gebruik van OGA.
Dit is moontlik dat die tekort aan intrasellulêre vorming van makroergiese verbindings, verswakte bakteriële opsonisasie en verminderde lesitiensintese, wat nodig is vir selmembraanherstel tydens fagositose, die basis vorm vir die afwykings van die funksie van PNL's.
Minder studies het gefokus op die kleefmiddel van PNL's en chemotaksis, reaksies wat die fagositose voorafgaan. As gevolg van die besering, hou witbloedselle gedurende die ontstekingsfase vas aan die vaskulêre endoteel. J.D. Bagdade et al. toon 'n in vitro skending van die hegting van die PNL, wat uitgeskakel is met 'n afname in die vlak van glukose in die bloed.
Hierdie effek is bewerkstellig by pasiënte wat insulien ontvang (tipe I-diabetes) en by pasiënte met tipe II-diabetes wat tolazamied (OGA) ontvang het. 'N Tekort aan die chemotaksis van PNL by pasiënte met diabetes as gevolg van 'n tekort aan sekere sellulêre en serumfaktore is gerapporteer.
Blootstelling aan insulien en glukose in vitro en in vivo verbeter die chemotaksis van PNL, maar hierdie effekte is nie konsekwent nie. D.M. Molenaar et al. bestudeer chemotaksis by pasiënte met tipe I-diabetes en hul gesonde familielede en vind 'n oortreding van chemotaksis by laasgenoemde, wat daarop dui dat 'n aangebore genetiese afwyking in PNL by pasiënte met diabetes en hul familielede voorkom.
R.H. Drachman et al. 'n toename in sensitiwiteit in vivo vir tipe 25 pneumococcus by rotte met alloksaan-diabetes gevind. In vitro het die skrywers 'n afname in die aktiwiteit van fagositose van pneumokokke met leukosiete van diabetiese rotte gevind in vergelyking met gesonde diere.
Terselfdertyd is aangetoon dat die leukosiete van die proefdiere normaal funksioneer as hulle in die serum van gesonde rotte geplaas is. Toe glukose by die normale serum gevoeg is, waardeur die osmolariteit daarvan toegeneem het, was daar weer 'n afname in die fagositiese aktiwiteit van leukosiete verkry deur eksperimentele en gesonde rotte.
Risikofaktore wat bydra tot die ontwikkeling van wondkomplikasies by pasiënte met diabetes, sluit in ouderdom, vetsug, vaskulêre siekte en neuropatie. Daar is uitgebreide literatuur oor okklusiewe siektes van die vate van die onderste ledemate by pasiënte met diabetes mellitus.
Alhoewel die presiese meganismes onderliggend aan die versnelling van die ontwikkeling van aterosklerose by diabetes nie duidelik is nie, hou die ontwikkeling van hipoksie en wanvoeding wat verband hou met vaskulêre patologieë by pasiënte met diabetes 'n bykomende risiko in, en dra dit by tot die ontwikkeling van wondkomplikasies.
Mikrovaskulêre patologie (kleinskeepsiekte) wat by pasiënte met diabetes waargeneem word, word gekenmerk deur 'n verdikking van die keldermembraan van die kapillêres, wat lei tot 'n toename in hul deurlaatbaarheid.
Die gevolglike mikrosirkulasieversteuring dra by tot die skending van wondgenesing deur die migrasie van leukosiete, die lewering van voedingstowwe en suurstof te verminder. S. Goldenberg et al. endoteliale proliferasie en skeef-positiewe intramurale afsettings in arterioles by 92% van die ondersoekte pasiënte met diabetes beskryf.
Hulle het ook 'n meer perifere vorming van gangreen van die onderste ledemaat gevind by pasiënte met diabetes in vergelyking met pasiënte sonder diabetes, en het voorgestel dat hierdie eienskap verband hou met die beskryfde vaskulêre veranderinge. Die deposito's in arteriole was soortgelyk aan die neerslae in pasiënte met diabetes.
Terselfdertyd het dit geblyk dat die keldermembraan van kapillêres by gesonde mense verdwyn. Daarbenewens word die verdikking van die keldermembraan in die kapillêre nie by alle pasiënte met diabetes waargeneem nie. Dus, dit is slegs by 30% van pasiënte met jeugdiabetes gevind.
Dit wil sê, dit is nog nie heeltemal duidelik gemaak of diabetiese angiopatie die oorsaak of gevolg is van 'n skending van wondgenesing nie.
Studies toon dat die mikrovasculatuur in diabetes voldoende kan funksioneer. 'N Toename in vaskulêre deurlaatbaarheid van 131I en 51Cr EDTA is getoon by die meting van kapillêre diffusie op die onderarm by pasiënte met diabetes.
Diffusie in die vate van 133Xe wat in die spier van die anterior oppervlak van die onderbeen ingespuit is, was hoër by pasiënte met diabetes. Soortgelyke resultate is verkry in studies met 131I en gemerkte albumien.
Daar word aanvaar dat 'n toename in deurdringbaarheid die grootste oortreding kan wees as gevolg van die verdikking van die keldermembraan van kapillêres, wat waarskynlik 'n gevolg is van 'n toename in plasma-ultrafiltrasie.
By die bestudering van perfusie van die vel in die wondarea na plaaslike inspuiting van 133Xe in die anterior en posterior gebiede van die velvlaktes voor en na amputasie onder die kniegewrig, is 'n toename in perfusie ná chirurgie by pasiënte sonder diabetes gevind. Alhoewel die perfusievlak by pasiënte met diabetes effens laer was, was daar ook 'n toename in perfusie by hulle.
G. Rayman et al. het die Doppler-sensor gebruik om mikrosirkulasie in die veloppervlaktes van die vel te beoordeel nadat hy gewond was in pasiënte met tipe I-diabetes wat nie groot bloedvatsiektes gehad het nie, en ook by pasiënte sonder diabetes.
Die toename in bloedvloei is omgekeerd eweredig aan die duur van diabetes. By pasiënte was daar egter geen verband tussen bloedglukose en bloedvloei in die vel nie. Daar word aanvaar dat 'n afname in velhiperemie by pasiënte met diabetes gepaard kan gaan met die produksie van plaaslike vasoaktiewe bemiddelaars.
W.H. Goodson en T.K. Hunt het bevind dat 'n toename in kapillêre deurlaatbaarheid geassosieer met mikroangiopatie 'n fisiologiese reaksie is in die vroeë stadiums van die inflammatoriese fase van wondgenesing.
Aangesien die verdikking van die keldermembraan van kapillêre geassosieer word met die duur van diabetes, kan hierdie defek nie waargeneem word in nuutgevormde kapillêres van wonde van pasiënte met diabetes nie.
Die effek kan verkry word, selfs al is daar tekens van vaskulêre letsels van die retina, wat gewoonlik dui op die teenwoordigheid van soortgelyke glomerulêre letsels. Die teenwoordigheid van histologiese veranderinge in die vate korreleer nie noodwendig met funksionele afwykings nie, en funksionele afwykings kan gekorrigeer word deur die addisionele toediening van insulien.
Verdere studies is nodig om die belang van mikrovaskulêre patologie in die proses van wondgenesing vas te stel en om die rol van vasoaktiewe medisyne in die optimalisering van wondgenesing in diabetes te identifiseer.
Dit dra by tot 'n sorgelose houding teenoor trauma en aansteeklike manifestasies as hulle nog nie baie uitgesproke is nie. As gevolg hiervan, 'n toename in bestaande skade en dikwels die vorming van chroniese ulserasie aan die voet.
In verband met afwykings van die wondgenesingsproses, het pasiënte met diabetes 'n groter neiging om 'n aansteeklike proses van die ledemate te ontwikkel, dikwels laer.
Baie skrywers dui op 'n hoë frekwensie van gram-negatiewe en anaërobiese bakterieë wat in purulente foci geïsoleer is. In baie gevalle word assosiasies van gram-positiewe en gram-negatiewe mikroörganismes waargeneem, maar suiwer kulture van stafilokokke of streptokokke word byna nooit gevind nie.
Dus het spesifieke metaboliese afwykings, neuropatie, aterosklerotiese sluiting van groot vate, angiopatie van klein vate, en verhoogde sensitiwiteit vir infeksie 'n skadelike uitwerking op die wondgenesingsproses by pasiënte met diabetes.
Toereikende behandeling van die onderliggende siekte met die uitklaring van die spesifieke eienskappe van sy loop by 'n spesifieke pasiënt en die regstelling van hiperglikemie kan die proses van wondgenesing optimaliseer en die risiko van postoperatiewe wondkomplikasies by pasiënte met diabetes mellitus aansienlik verminder.
Salf vir wondgenesing by diabetes
Mense met diabetes mellitus moet die strengste voorsorgmaatreëls tref om nie die integriteit van die vel, veral die onderste ledemate, te beskadig nie, aangesien die dinamika van die genesing van wonde aan die bene aansienlik verskil van die genesing van wonde in ander liggaamsdele.
Swak letsels van beskadigde gebiede is een van die kenmerkende tekens van diabetes. Die immuunstelsel by pasiënte met hierdie siekte is baie swak, en dit is die rede waarom die liggaam nie die inflammatoriese prosesse en ongewenste droë vel kan weerstaan nie.
'N Ernstige gevaar is beserings wat die infeksie opdoen, en die proses van vermeerdering begin. Swelling van die bene, wat gereeld by diabete voorkom, benadeel ook die genesingsproses.
Oorsake van velintegriteit en swak wondgenesing by diabetes
Die belangrikste simptoom van diabetes is hoë bloedsuiker. Dit is hierdie faktor wat 'n skending van alle stelsels van die menslike liggaam uitlok, insluitend die vaskulêre. Met hierdie effek verhoog klein vaartuie die deurlaatbaarheid aansienlik, en dit lei weer tot die vernietiging daarvan.
Hierdie proses beïnvloed die agteruitgang van bloedsomloop en tekort aan voedingstowwe in die selle van die vel. Hierdie afwykings kan geïdentifiseer word as die hoofoorsake van die skending van die integriteit van die vel en 'n lang periode van wondgenesing. As daar nie betyds maatreëls getref word nie, kan die situasie gekompliseer word deur ernstige aansteeklike ontsteking, wat soms eindig met nekrose van lewende weefsel (gangreen) en amputasie.
Pasiënte verloor hul sensitiwiteit vir die vel, veral die onderste ledemate. Daarom kan diabete 'n been beseer sonder om selfs pyn te ervaar. En die dooie senuwee-eindes veroorsaak droging van die vel en swak wonde.
As die beseerde gebied nie betyds behandel word nie, kan infeksie plaasvind deur krake wat gevorm word as gevolg van droë vel. Oorgewig en swak sig, wat die metgeselle van diabete is, laat jou ook nie altyd toe om die integriteit van die vel van die onderste ledemate behoorlik te oorweeg nie.
In hierdie geval kan 'n klein wond tot 'n purulente ulkus ontwikkel. Daarom is dit baie belangrik om 'n daaglikse ondersoek uit te voer en die geringste wond die nodige behandeling van die beseerde gebied uit te voer.
Watter middels dra by tot die behandeling
Met die minste tekens van velafwykings, moet 'n pasiënt met diabetes 'n dokter raadpleeg, aangesien die behandelingsproses baie lank duur en dikwels met komplikasies. Dit is uiters belangrik vir diabetes om die regte vitamienvoeding te behou. Dit dra by tot die vinnige genesing van beserings.
Dit verlig tekens van ontsteking en trek oortollige vog uit. 'N Uitstekende middel vir 'n mediese verband is salf "Levosin" of "Levomekol." Terapie moet die inname van vitamiene (verkieslik groepe C en B) insluit. Om voedings met beseerde vel te verbeter, moet diabete salf in hul huishoudelike medisyne-kas (Solcoseryl, Methyluracil en Trofodermin) hê.
Dit is ongewens om produkte wat minerale olies bevat (byvoorbeeld petroleumjellie) te gebruik, aangesien dit nie deur die vel opgeneem word nie. Gebruik gewone steriele sout om die wond skoon te maak van kieme en besoedeling.
As die genoteerde fondse nie die gewenste resultaat lewer nie, en die wond nie lank genees nie, is chirurgiese ingryping nodig. Die dokter verwyder dooie weefsel deur uitsny. In ernstige gevalle is dit die enigste uitweg vir wondgenesing.
Tradisionele medisyne
Ons weet almal van die wonderlike eienskappe van medisyne van tradisionele medisyne. In baie gevalle is dit gewilde resepte wat die tydperk van wondgenesing by diabete effektief beïnvloed. Die volgende resepte is nuttig vir hierdie kategorie mense. Maak die wond doeltreffend skoon van kieme, gewone komkommersap.
Dit kan ook in die vorm van kompresse gebruik word. Wanneer die beseerde gebied behandel word, moet u die mediese salf wat deur u behandelende dokter voorgeskryf is, toepas. Klandisynblare het 'n antimikrobiese effek. U hoef net die plant aan die ontsteekte gebied van die vel vas te maak.
U kan die blare met 'n mediese verband verwerk. Tuisgemaakte salf, wat las (30 g), kinkwortel (20 g), sonneblomolie (100 ml) bevat, help ook om die vel se integriteit vinnig te herstel.
Dit is nodig om die mengsel 15 minute op lae hitte te kook. Behandel die wond 2-3 keer per dag met 'n gefiltreerde oplossing.
Genesing van postoperatiewe wonde by pasiënte met diabetes mellitus
Die frekwensie van suppurasie, die tydsberekening en die tempo van die herlewing van aseptiese en besmette wonde na operasie is bestudeer by 310 pasiënte met diabetes mellitus.
Chirurgiese ingrepe is op 'n noodgeval en beplande wyse uitgevoer vir chirurgiese patologie - siektes van die abdominale organe, tirotoksiese goiter, diabetiese gangreen, ens.
Ons het reeds opgemerk dat die biologiese ouderdom van sulke pasiënte volgens EJoslin bereken word volgens die kalenderouderdom plus jare van diabetes. Daarom is hul operasionele risiko net so groot soos by persone van ouer ouderdomsgroepe.
Voor die opname in die hospitaal, is 43% van die pasiënte gereeld met insulien ingespuit of het hulle suikerverlagende medisyne geneem. 28,4% van die pasiënte is periodiek behandel en 1,8% nie behandel nie. Vir die eerste keer is diabetes by 26,2% van die pasiënte gediagnoseer.
Ligte diabetes is by 27,7% van die pasiënte gediagnoseer, matig by 52,3% en ernstig by 20%. In die toestand van voor- of koma was 6% van die pasiënte gelewer, wat die onmiddellike implementering van intensiewe insulienterapie en infusie-ontgiftingsterapie benodig.
Op die dag van opname het die bloedglukose by geopereerde pasiënte met diabetes mellitus gewissel van 9,9 tot 35 mmol / L, en in die urine, van 55,5 tot 388,5 mmol / L.
Ons het die effek van voldoende insulienterapie op die wondgenesingsproses van pasiënte wat in ons kliniek en in hospitale van stads- en distrikshospitale behandel word, bestudeer. Beduidende verskille is gevind in die uitkomste van aseptiese wondgenesing by pasiënte van beide groepe.
Terselfdertyd, by pasiënte met diabetes mellitus, wat in die toestande van distriks- of stadshospitale geopereer is, was die versorging van wonde ewe gereeld in beide beplande en noodchirurgiese ingrepe.
Let op die betreklike hoë frekwensie van wondeopname by pasiënte met diabetes mellitus met akute purulent-inflammatoriese siektes wat in ons kliniek opereer (13,3%), en veral in distrikshospitale (62,5%), moet dit beklemtoon word dat volgens die literatuur die frekwensie van suppurasie na netto en potensieel besmette operasies by pasiënte met soortgelyke chirurgiese siektes, maar sonder diabetes, het in verskillende jare gewissel van 1,8 tot 2,1%, en van 2,5 tot 4,1%.
'N Analise van die genesingstyd van suppuratiewe postoperatiewe wonde het getoon dat amputasiestompe van die onderste ledemate vir die langste tyd (tot 70 dae) genees het as gevolg van die verskil tussen die velklappe na die verwydering van die hegting en die wonde nadat die diep phlegmon oopgemaak is.
Vir 'n lang tyd (35-50 dae) het purulente wonde gevorm na die openbaarmaking van uitgebreide absesse, appendektomie (in akute vernietigende blindedermontsteking), rektale extirpasie en ander genees.
As ons die duur van genesing van purulente wonde vergelyk by mense en kinders met diabetes wat in die distrikshospitale behandel is met die aangeduide siektes, dan was die voorwaardes van wondherlewing in hulle 2-3 keer langer (van 80 tot 180 dae) as in die strate wat behandel is ons kliniek.
Die aantal bakterieë in 1 g wondweefsel het toegeneem van 103-104 tot 10s-106, d.w.s. 'n kritieke vlak bereik, wat die ontwikkeling van sepsis bedreig het.
Die opkoms en ontwikkeling van antibiotika-weerstandige mikroflora, soos bekend, hou verband met ongekontroleerde en gereelde gebruik. Daarom moet die 'sjabloon' voorskrif van antibiotika vir pasiënte met diabetes vermy word.
Dit is noodsaaklik om die feit in ag te neem dat hierdie middels met langdurige gebruik 'n vasotoksiese effek op korrelasie het, wat die genesingsproses vertraag.
Soos in die eksperiment, het die verloop van die proses van herlewing van postoperatiewe wonde die metaboliese asidose vertraag, wat by pasiënte met diabetes mellitus op die 1ste - 2de dag na die operasie gevind is.
Die negatiewe effek van acidose op wondgenesing word nie net bevestig deur die resultate van ons studies nie, maar ook deur die literatuur.Dus, V.A. Alekseenko et al., Wat die pH van 'n purulente wond bestudeer het, het gevind dat hoe langer die acidose (pH 5,6 ± 0,2) van die wondafskeiding uitgespreek word, hoe langer het die genesingsproses plaasgevind. R. Regshe et al. Het aangetoon dat die langer ketonliggame (asidose) in die eksudaat van purulente wonde van pasiënte met diabetes mellitus gevind word, hoe stadiger word granulasieweefsel gevorm.
Wondherlewing in suikersiekte is nie net verminder deur insulientekort, asidose en infeksie nie, maar ook deur die ouderdom van pasiënte (ouer as 50 jaar was daar ongeveer 50% van die pasiënte), asook hul vetsug. Dus, by 23 (21,3%) van 108 vetsugtige pasiënte na die operasie, is die waarneming van die wond opgemerk.
Terselfdertyd, met normale of effens verlaagde liggaamsgewig, is hierdie komplikasie by 3 (5,7%) van 52 pasiënte met diabetes mellitus opgemerk. Daar is bewyse in die literatuur dat insulienaktiwiteit by vetsug skerp daal, wat 'n relatiewe tekort aan hierdie hormoon veroorsaak.
A.S. Efimov et al., Bestudeer die aanwysers van humorale en sellulêre immuniteit by mense met diabetes mellitus tydens die dekompensasie van die siekte, het 'n afname in die relatiewe en absolute aantal T-limfosiete onderskeidelik gevind tot 39,4 ± 0,37 (normaal 52,7 ± 6,13) en 759,7 ± 144,7 (normaal 1052,9 ± 169,56).
Terselfdertyd is 'n toename in die relatiewe en absolute aantal B-limfosiete opgespoor - tot 25,5 + 4,3 (normaal 17,0 ± 1,96) en 535,2 ± 13,4 (normaal 318,0 ± 61, onderskeidelik). 47).
Die serum-euglobulienvlak het tot 972,7 ± 77,1 gestyg (met die norm van 224,3 ± 88,65), serumaanvulling - tot 275,5 ± 35,5 eenhede (met die norm van 179,2 ± 12,9). Meer betekenisvolle veranderinge in immuniteit is waargeneem by pasiënte met insulienweerstandigheid.
Die toestand van perifere sirkulasie het ook 'n beduidende effek op die proses van wondherlewing by pasiënte met diabetes mellitus.
Dit geld veral vir pasiënte met kliniese manifestasies van mikroangiopatie, waarin daar volgens verskeie navorsers aanvanklik 'n vernouing is, en dan trombose en uitwissing van die mikrovasculatuur, wat lei tot dystrofiese veranderinge in die weefsel.
In werklikheid is daar 'n toename in die funksie van die pituïtêre klier - byniere korteks met ontbinde diabetes. Namate diabetes kompenseer, neem die uitskeiding van 17 - CS en 17 - ACS af. Gedurende hierdie periode verbeter wondherlewing. Ander oorsake (hipovitaminose, hipoksie, ens.) Vertraag wondgenesing.
Verder moet die poging van die dokter in die postoperatiewe periode daarop gemik wees om die homeostase-stelsel te herstel en die proses van wondherlewing te normaliseer by 'n pasiënt met diabetes mellitus.
Aangesien die frekwensie van die waarneming van wonde voortdurend groei en die aantal pasiënte met diabetes toeneem, is die vraag of die verloop van die wondproses voorspel word, baie belangrik. Dit is bekend dat bestaande metodes om die verloop van die hele wondgenesingsproses te monitor nie altyd informatief en akkuraat is nie.
Ons is die eerste wat 'n metode voorstel om die plaaslike bloedvloei vir hierdie doel te bepaal. In die voor- en postoperatiewe periodes, is die regionale bloedvloei van die laparotomiewond bepaal deur die vrystelling van waterstof.
As gevolg van die studies het dit geblyk dat die plaaslike bloedvloei by gesonde individue (15 mense) op die anterior abdominale wand (83,58 + 5,21) ml / min / 100 g weefsel is.
Om die kritieke waarde van die regionale bloedvloei te bepaal, is 5 pasiënte met bevallende postoperatiewe wonde ondersoek.
Voordat die abses oopgemaak is, het die bloedtoevoer in die omgewing van die purulente wond en rondom dit (op 'n afstand van 5-6 cm) met bykans 4 keer verminder en beloop dit (21,96 + 1,05) ml / min / 100 g weefsel.
Daar is vasgestel dat plaaslike bloedvloei-indekse afhang van die erns van die chirurgiese besering en die aard van die inflammatoriese proses in die sagte weefsel van die “anterior abdominale wand” en organe van die buikholte.
Hierdie vlak van bloedvloei word as krities beskou, waaronder bykans altyd komplikasies van die wondgenesingsproses waargeneem word.
Ons resultate stel ons in staat om nie net die verloop van genesing van die wond na die operasie te beoordeel nie, maar ook om die uitslag van die wondproses te voorspel wanneer daar geen kliniese manifestasies van die komplikasies daarvan is nie. Die gespesifiseerde navorsingsmetode is baie informatief en minder traumaties.

 Ondersoek u bene daagliks om beserings op te spoor.
Ondersoek u bene daagliks om beserings op te spoor. Foto van 'n nie-genesende wond in diabetes
Foto van 'n nie-genesende wond in diabetes